
日本人の死因第 1 位は「悪性新生物(がん)」です。
1 年で 40万人近くの人ががんで亡くなっています。
1 年間に初めてがんと診断される人はもっと多く、その約 2 倍と推計されています。
これだけ多くの方に関係のある疾患ですが
皆さんは、がんに対する正しい知識・情報をどれだけ持っていますか?
日本でも学校教育の中で「がん教育」がはじまりました。
がん教育はがんを生活習慣病の1つとして考えています。
そのため望ましい生活習慣と大切さを認識し、がん検診の重要性を学び、しかるべき年代に成長した際には、積極的な受診に結び付くよう、保健学習的な内容となっています。
同時に、がんは切り口を少し変えると、遺伝学的・生物学的な内容・命について考える社会学的・生命倫理学的な側面からのアプローチが可能な題材となります。
本書は、こうした多様な教育題材であるがんが若い世代に身近な疾患であることを伝えるために、ウィルス感染がその主な原因である子宮頸がんや、その他の関連するがんについてページをさいています。
がんの予防研究に携わる研究者と産婦人科医ならびに大学教員によって本書は作成されました。
私たちは本書で学習した人たちの知識向上はもとより、学習者から家族や友人へ知識の伝達がなされることを期待しています。
自分たちは、まだ若く、健康だから関係ない、そんな漠然とした考えを持っている人、そして、身近な家族や大切な人ががんを経験している人も、がんに限らず健康に関する知識や正しい情報を蓄え、未来の自分や家族のために知ることを財産にしてほしいと思います。
知識は力なり~ Knowledge is Power!!

まずは知ることからはじめましょう。
日本人のがん
日本人に多いがんを知っている??
がん細胞は遺伝子のコピーミス
がんとはどんな疾患か?
がんは正常な細胞が突然変異(細胞分裂の際、何らかの要因で遺伝子の一部が書き換わってしまうこと、つまりコピーミス)して、がん細胞ができます。
細胞が、がん化すると暴走し、周囲の細胞や組織を破壊しながら大きくなり、血液やリンパの流れにのって全身に広がり(転移)、増殖をはじめるのです。
本来、私たちの体には免疫機能があり、がん細胞を毎日修復したり、排除したり(アポトーシス)しているのですが、この免疫機能をすり抜けて、一部のがん細胞が残ってしまい、増殖することで大きくなるのです。
細胞の突然変異は、喫煙などの避けるべき生活習慣が続くことによって遺伝子に傷がついて起こりやすくなるのです。
※罹患=がんにかかること、 がんを発症すること

がんの多くは予防できる
日本人を対象とした疫学研究や現時点で妥当な研究方法で明らかとされている証拠をもとに、「がんを防ぐための12ヵ条」が提案されています。
この中から今からできる生活習慣についてまとめたものが表になります。
がんを防ぐための12ヵ条
1条 たばこは吸わない
2条 他人のたばこの煙をできるだけ避ける
3条 お酒はほどほどに
4条 バランスのとれた食生活を
5条 塩辛い食品は控えめに
6条 野菜や果物は豊富に
7条 適度に運動
8条 適切な体重維持
9条 ウィルスや細菌の感染予防と治療
10条 定期的ながん検診を
11条 身体の異状に気がついたら、すぐ受診を
12条 正しいがん情報でがんを知ることから
がんの早期発見
がん検診は健康なうちから受診するものです
生活習慣などに気をつけていても、がんになることがあります。
多くのがんは、早い段階で見つけることで、治療によって治せる可能性が確実に高くなります。
でも、がんは早い段階では発熱や痛みなど症状が何もないことがほとんどです。
そこで、症状が出る前にがんを早く見つける方法が、がん検診です。
多くの命を救うためのがん検診
対策型がん検診は、死亡率(一定期間にある集団の中で亡くなる人の割合)減少を目的として実施され、厚生労働省は、特に胃がん・大腸がん・肺がん・乳がん・子宮頸がんの検診を推奨しています。症状が現時点では現れていない健康な人も、がん検診を受けることが求められます。
がん検診を受けましょう
このような対策型のがん検診は、少ない費用で受けることができます。
女性は20歳になると、住民票のある各自治体から子宮頸がん検診の通知がきます。
それを見落とさないようにして、検診を受けることが大切です。
一人暮らしや寮などでまだ住民票を移していない人は、実家の家族に知らせてもらうなどの意識を持ちましょう。
対策型がん検診
| がんの種類 | 推奨される検診方法 (※) | 対象者 | 受診間隔 |
|---|---|---|---|
| 子宮頸がん | 問診・視診・細胞診と内診 | 20歳以上の女性 | 2年に1回 |
| 大腸がん | 問診と便潜血検査 | 40歳以上の男女 | 年1回 |
| 肺がん | 問診・胸部X線検査 (50歳以上の喫煙者は併せて喀痰検査) | 40歳以上の男女 | 年1回 |
| 乳がん | 問診・マンモグラフィー検査 (視診、触診を厚生労働省は推奨しない) | 40歳以上の女性 | 2年に1回 |
| 胃がん | 問診・胃部 X 線検査、または胃内視鏡検査 | 50 歳以上の男女 40歳代の男女 | 2年に1回 胃部X線検査、年1回実施可 |
| ※科学的根拠に基づいて死亡率減少効果があるとされているがん検診の推奨される検診方法と対象者、 受診頻度 |
がん検診をもっと早い年齢で受けたい!
がん検診は、対象年齢でないと受けなくてもいいの?
任意型がん検診は対象者は定義されません。
ただし無症状である必要があります。
一般的には性交渉で感染することが多いので、20歳以下でもセックスの経験がある方は検診のメリットがあると考えられます。
個人個人の死亡リスクを下げるために受けるものが任意型の検診で、人間ドックなどがその代表例です。
集団検診と比べると自己負担の金額は多くなりますが、検診対象年齢が定義されていないことが特徴です。
すでに症状のある人や、診察の対象となるような人は、近くの医療機関やかかりつけ医に相談してみましょう。
若い世代に身近ながん、子宮頸がんってどんな病気?
がん検診を受けましょう
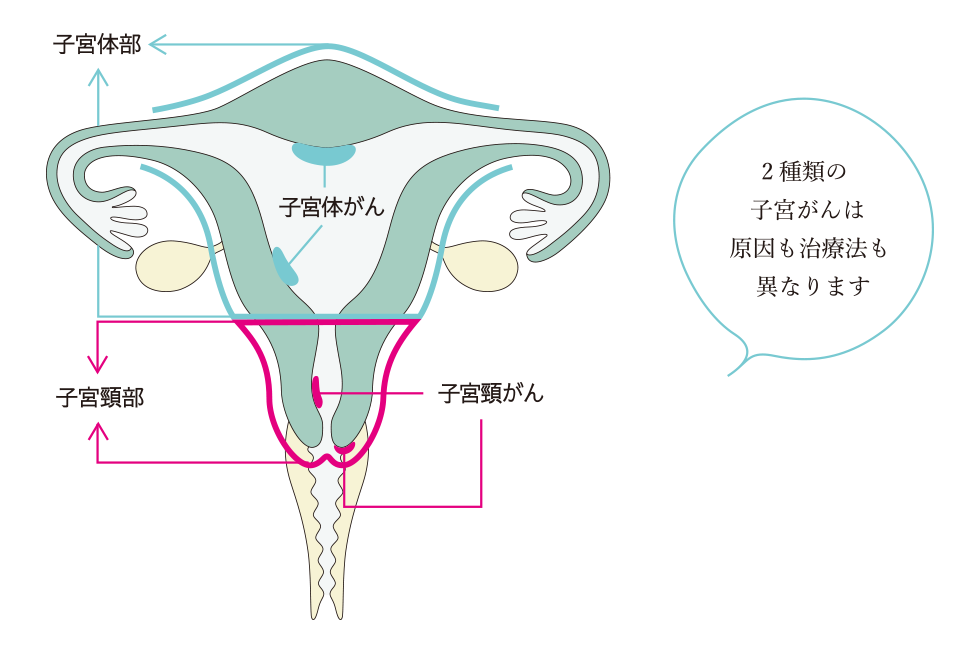
子宮がんは子宮の内側を覆う上皮細胞から発生します。
子宮の奥の体部粘膜にできる「子宮体がん」と子宮頸部にできる「子宮頸がん」の 2 種類に分類されます。
2 種類の子宮がんは原因も治療法も異なります。
子宮頸がんは、胎児が育つ子宮体部を感染から守る子宮の入り口、子宮頸部にできるがんです。
子宮頸がんの特徴は、ある日いきなり発生して急速に進行するものではなく、段階的にがん化して比較的ゆっくり進行することが特徴です。

症状として…
症状として不正性器出血(月経以外の出血のこと。
性交渉後に出血する「接触出血」が典型的です)や、嫌な臭いのするおりものの増加などが見られることがあります。
しかし、この病気は進行してからでないと症状が出ないことが多いので、症状がなくても定期的に検診を行い、早期発見することが重要です。
子宮頸がんは早期発見すれば比較的簡単な治療で治癒させることができ、進行した状態でがんが見つかった場合には命を救うため子宮摘出や放射線などの治療を行わなければなりません。
近年医学が進歩しているとはいえ、現在日本では進行子宮頸がんのため、年間に約 2800人の女性が亡くなっています(2017年統計)。
命は救われても、治療のため妊娠・出産をあきらめざるを得ない、治療後の合併症で苦労する、また若くして命を失ってしまうなど、生活や人生が変わったと感じる患者さんや家族の皆さんが少なくありません。
子宮頸がんの主な原因は… HPV の感染です
子宮頸がんの大半(95%以上)はHPV(Human papillomavirus:ヒトパピローマウィルス)の感染をきっかけとして発症します。
HPVは非常にありふれた、どこにでもいるウィルスです。
性交渉経験のある女性のほとんどの方が人生に一度はHPVに感染するとされています。
非常に感染力が強くコンドームを装着しても完全には感染を予防することはできません。
そもそもパートナーと性交渉を持つということは相手の身体に強く触れることですから、お互いが持っているHPV などの様々なウィルスや細菌を受け渡し合うという側面もあるのです。
HPVに感染したからと言ってみんなが病気になる訳ではありません。
HPV 感染の9 0%以上は免疫の力で自然に治癒します。
一部 の方では HPVが持続的に子宮頸部の細胞に居座ってしまい(持続感染)、さらにその一部の方で持続感染した HPVのために細胞ががん化をおこします。
HPV 感染によって子宮頸部の組織に異常がおきた状態を異形成と呼びます。
異形成には軽度・中等度・高度の3 段階があります。
異形成については後ほどさらに説明します。
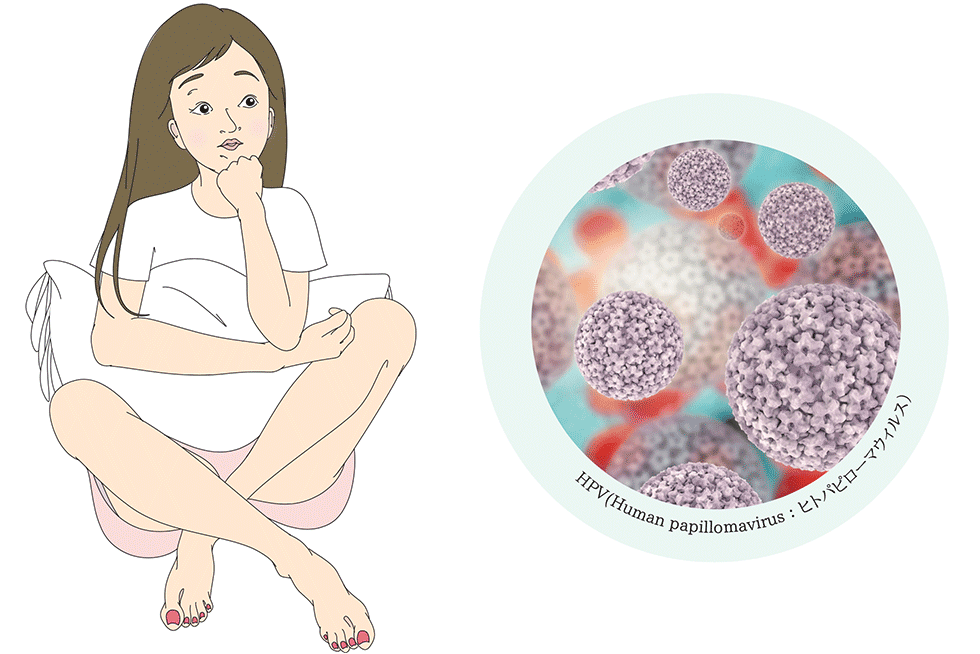
ヒトパピロ-マウィルス ( H PV) には150 種類ほどの型があるといわれています。
その中で子宮頸がんになりやすい高リスク型は13 種類もあるといわれています。
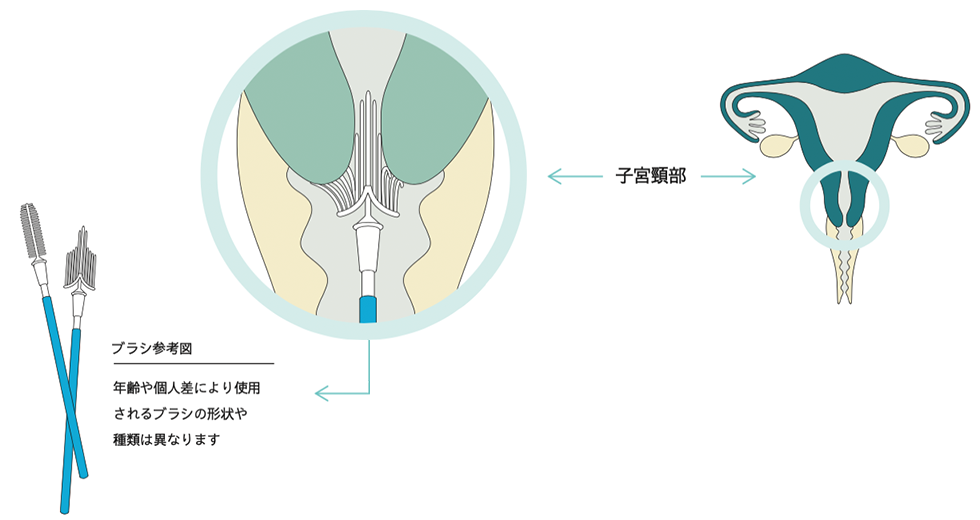
子宮頸がん検診はどのように行うの?
仰向けになって腟を少し開いた体勢になり、子宮頸部を直接確認しながら粘膜をこすって細胞を採取し、顕微鏡で観察します。
これを「子宮頸部細胞診」と呼びます。
最近では細胞診検査に加えて子宮頸部の粘液中の HPV そのものを検出する検査(HPV検査)を追加する場合もあります。
いずれにしても子宮頸部から直接サンプルを採取しなければなりません。
日本では全ての子宮がん検診を婦人科医師が行います。
検査は1~2分で終了します。
リラックスした状態で受けていただければ強い痛みを感じることはまずありません。
内診台に乗って脚を開いたり、腟に器具を挿入されたりすることには抵抗があるかもしれませんが、なるべく不快にならないように医療者も配慮しますので、気軽に要望を伝えながら上手に乗り切りましょう。
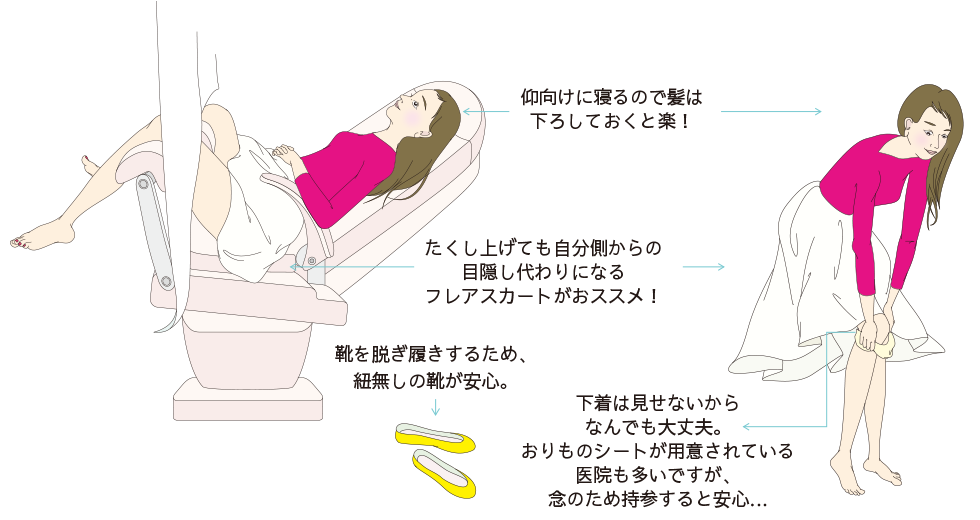
検診を受ける時は、脱ぎ着しやすい服装で!
(がん検診受診者からのアドバイス)
スカートはパンツスタイルより着脱が楽で、下着を脱いだとしても見えないので初めての人にはお勧めです。
病院によってはタオルや毛布の準備があるかもしれません。
誰でも恥ずかしい気持ちはありますが、それは一時のことです。リラックスして内診台にあがりましょう。
学生子宮頸がん検診体験記
SM さん/大学 3 年生

今年初めて子宮頸がん検診を受けに行きました。
きっかけは、住んでいる市町村からがん検診の案内が来ていたことと、大学の所属研究室での啓発があったからでした。
医師の方とのカウンセリングの中で膣にブラシのようなものを入れると聞き、性体験もない私は少し不安になりましたが、検査自体はおよそ2~3分で終わり、個人差はあると思いますが痛みもほぼありませんでした。
また、私は男性の医師の方というのに少し抵抗があったため、女性医師の方がいるレディースクリニックを選びました。
医師の方から「20歳くらいの年齢で自ら検診に来る方はほとんどいないんだ。とても偉いね。」と言っていただきました。
市町村からの案内を持参すれば検診費もとても安いし、誰もががんになるリスクを抱えている今、早期発見の為にも検診に行った方がいいなと改めて実感しました。
TS さん/大学 3 年生
8月中旬にがん検診を受診しました。
がんについての知識が浅く、産婦人科に検診に行くという抵抗が大きかった為、今まで受診せずにいましたが、最近がんについてのニュースをよく耳にすることや、区で20歳以上は検診が無料ということで受診しました。
病院の中は私が思ってたよりも居心地が良く、緊張せずに過ごせました。
検診は最初お医者さんと体調などの確認をしてから別室に移動して、とてもスピーディに行われてあっという間に感じました。
最初先生が男の先生という所に驚きましたが女性の看護師さんも一緒にいたので安心できました。
今回がん検診に対する抵抗が無くなったので、これからはきちんと定期的に検診を受診したいなと思っています。
column 婦人科医師からのアドバイス
自分や同じ世代の女性ががんになる。
しかし、現実に起こっている事なのです。
日本では毎年20代、30代で子宮頸がんが原因で亡くなる方も約2800人います(2017年統計)。
勇敢に病気と闘い、運よく子宮頸がんを克服できた女性も、治療の副作用や妊娠出来ない身体になった事で人生が変わってしまった事に苦しんでおられます。
本書で学んでいただいたように、子宮頸がんは予防できる場合も多いことから、あなた自身、あるいはあなたの大切な人が悲しい思いをしないよう、子宮頸がんやHPV関連がん予防を積極的に行うよう、真剣に考えていただきたいと思います。
とはいえ、子宮頸がんは、決して多い病気ではありません。
だから、私たちがあまり子宮頸がん予防の事で大声を上げると、戸惑う方もいるでしょう。
でも、こんな風に考えてみてください。
女性として産まれた以上、女性特有の喜びと苦しみを背負って生きていかなければなりません。
喜びとは愛しい人と愛を育んだり、その人の子どもを産むこと、あるいは育てたりすること。
苦しみとはそのために痛みや苦しみを我慢しなければならないこと、そもそも子どもを授からないことだってあるでしょう。
女性ならではの病気になったり、生理痛やつわり、昔はお産で亡くなる女性も多くいました。
子宮・卵巣・乳腺の病気、そして性犯罪も女性にまつわる苦しみのひとつです。
女性でいることには痛みや苦しみを伴うこともあります。
でも決してそれを我慢する必要はありません。
さまざまな困難を回避して幸せな人生を送るよう、みなさん一人一人に努力して欲しいのです。
子宮頸がんについて学び、子宮頸がん予防を行うことが、みなさんが女性としての心と身体に向き合い、自分の力で幸せを得るきっかけになって欲しいと思います。

子宮頸がん検診は誰が、どれくらいの受けるのが良いのですか?
20 歳以上 2 年毎
不正出血やおりものの増量などの症状や過去の検診結果で異常がない方の場合、日本では20歳以上の女性が2年毎に受けることを勧めています。
症状がある場合や過去の検診で異常があった方の場合は「検診」ではなく「診察」が必要です。
直接医師と相談しましょう。
逆に「なんとなく心配だから」と言って頻繁に検診を受けることは意味がありません。
一般的には性交渉で感染することが多いので、20歳以上でもセックスの経験がない方は検診のメリットが少ないと考えられます。
検診の希望のある場合、あるいは気になる症状がある場合は個別に婦人科医師に相談しましょう。
しかし子宮頸がんは100%が性交渉だけで発症するわけでもありません。
そのため20歳をむかえたら自分自身のからだのメンテナンスの1つとして、子宮頸がん検診を受診しておくことはよいことです。

子宮頸がん検診で異常が発見されたら?
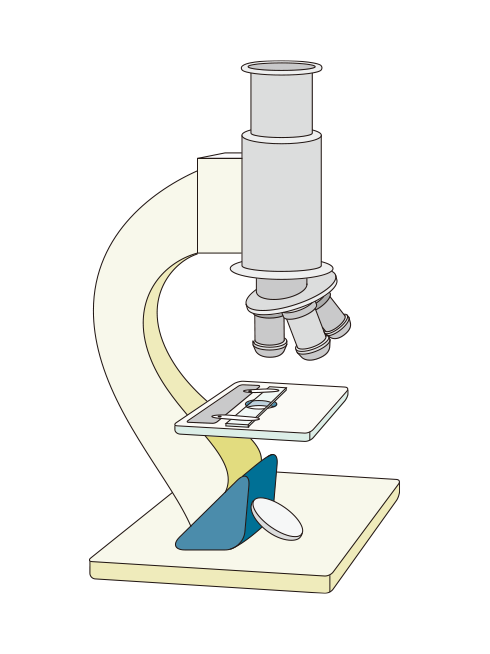
子宮頸がん検診=細胞診は、採取したサンプルの中に正常とは確証を持てない細胞が紛れているかどうかをチェックするための予備検査です。
ですから検診で異常の可能性がある、と言われても「自分はがんだ」などと決める必要はありません。
一方で、検診で異常の可能性を指摘されているのに病院を受診しなければ検診を受けた意味がありません。
検診の結果、病院受診を勧められた場合には落ち着いてなるべく早い時期に追加の検査を受けましょう。
病院で行われる精密検査には、異常の状況に応じてHPV感染の有無を調べる「HPV検査」または子宮頸部の組織を小さく(数ミリです)切り取る「組織検査」があります。
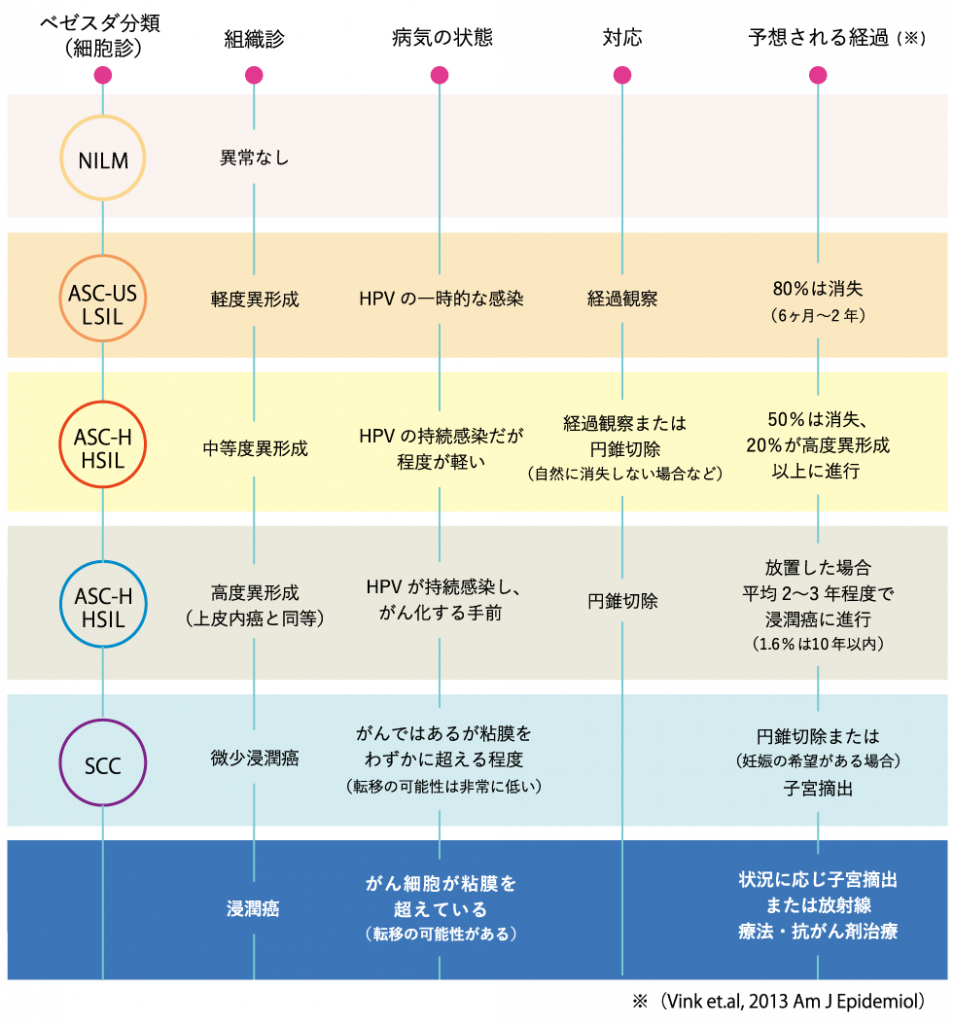
精密検査の結果で異常が診断されたら?
組織検査の結果、子宮頸部にある異常がどの程度のものかが確定した場合、その程度に応じて対応法が異なります(上の表)。
子宮頸部の病変を治す方法は「自然の免疫力」か「手術」があります。
HPVによる感染が免疫で治癒するまでには6ケ月~2年程度をかかるといわれています。
焦らず自然の治癒を待ちましょう。
そして喫煙は免疫力を弱めることがわかっているので避けましょう。
手術が必要になった場合でも、子宮頸部の一部を円錐切除する手術であれば、子宮を残すことが可能です。
いかに早期で発見し、タイミングよく円錐切除術を行うかが検診とその後のフォローアップのポイントとなります。
HPVは男女ともに感染します
精密検査の結果で異常が診断されたら?
私たちの調査では(※)、大学生の3割の人しか、がんの原因の1つに「細菌やウィルスによる感染」があることを知らないことがわかっています。
HPVに感染すると、がんの他に尖圭コンジロ-マ(いぼ)ができます。
これは膣・外陰部・肛門・男性では陰茎にできます。
がんでは、子宮頸がんの他に口腔がん・咽頭がん・外陰がん・肛門がん、が知られています。だから男性にも関係があるのです。
こうした知識があるのと無いのとでは、がんをはじめ健康に対する考え方、行動にも影響すると私たちは考えています。
※調査 : 2016 年実施 「Peer Education」 による子宮頸がん および HPV 関連がん予防教育プログラムの開発研究調査
子宮頸がんを防ぐために
子宮頸がんワクチンを用いてHPVの感染を防ぎます。
中にはそれでも発症する人がいます。
検診によって早期に発見し、比較的簡単な治療で治癒させることが「子宮頸がん予防」です。
過去にワクチンを接種したからといって安心しないで、検診を受けることが大切です。欧米では、予防ワクチンは男子にも接種しています。
アメリカでは9歳~26歳の男性が利用でき、大多数の生殖器にできる疣(いぼ)を予防しています。
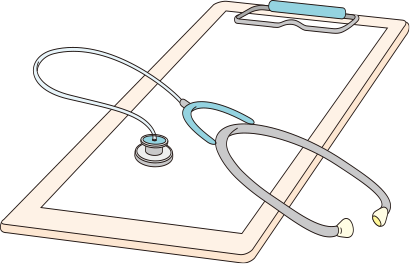
円錐切除手術とは?
異形成や早期頸がんの病変を含む子宮頸部を切り取る手術です。
さまざまな方法がありますが、外来か、または1~2泊の入院で行います。
子宮体部は残るため妊娠は可能ですが、頸部が短くなるため子宮に対する感染防御力が弱まります。
その結果早産や流産の率が通常の2倍程度高くなると言われています。
また、生活への支障は小さいものの、術後にはおりものや生理の出血の様子が変化するという女性もいますので、簡単で安全な部類の手術とはいえ、本当に必要な人が十分なケアのもとで受けるべきものです。
column 男性の知識が女性を子宮頸がんから守る
女性固有の臓器に発生するがんのひとつ子宮頸がんの発症に、実は男性が関係しているなんて思いも寄らなかった人も多いかもしれません。
HPVは男性にだって感染して、しかもいろんな病気とも関連している…。
どうしたら、この病気から自分自身も愛するパートナーも守れるのでしょうか。
それには、まずは「敵」を知ること。HPVに関する知識を高めること、HPVや子宮頸がんについて、友人知人とざっくばらんに話し合うこと。
パートナーには子宮頸がん検診の受診を勧めること。
子宮頸がん検診を受けることで、子宮頸がんで亡くなる可能性を減らすことができるのですから!
それが、愛するパートナーや友人をこのがんで失わないことにもつながります。
大切な家族や友人と過ごす貴重な時間が長く続くように。
がん、子宮頸がん、HPVに関する知識を深め、男性も行動していきましょう。
「がん」 を予防するとは
精密検査の結果で異常が診断されたら?
たばこを吸わない、吸わせない、お酒を飲みすぎないことはもちろん、バランスのよい食事を心がけ、
運動をする、といった毎日の生活習慣を見直すことでがんにならない確率が高まることはご存知のとおりです。
忘れてならないことは、子宮頸がんに関しては、ウィルス感染が主な原因だということです。
ありふれたウィルスであることも学んでいただいたとおりです。
異性との関係が親密になる世代のみなさんに特に知っていただき、そして考えて、行動していただきたいと思い、本書を作成しました。
「自分の身体を大切にする 相手を思いやる」
当たり前のことですが、がんを予防する、ということは、こうしたことなのだと思います。
自分が、家族が、友人が、いつがんと診断されるかわかりません。
たとえがんになったとしても、たとえ残された時間が短いとしても、自分らしく生きているがん患者さんはたくさんいます。
大切なのは、その時々でどう考え、どう意思決定するか、その手助けを社会全体でできる仕組みが必要であり、若いうちから自分の人生について考え、行動できる力を養うことが大切です。
「がんについて学ぶこと」 編集委員長
医学博士 片山佳代子
監修
片山佳代子 (神奈川県立がんセンター臨床研究所)
編集
「がんについて学ぶこと」 編集委員会
片山佳代子
加藤久盛 (神奈川県立がんセンター婦人科)
佐藤美紀子 (日本大学医学部附属板橋病院産婦人科)
助友裕子 (日本女子体育大学体育学部)
扇原 淳 (早稲田大学人間科学学術院)
制作協力者
北村薫 (trois books)
緒方真子 (患者会コスモス世話人代表)
中澤卓司 (神奈川県立病院機構本部)
志村萌々 ・ 塚田汐音 ・ 福島陽香 ・ 細川佳純 (日本女子体育大学 / 学生)
神奈川県立がんセンター臨床研究所 がん予防情報学部の皆さん
企画 ・ 発行
2016-2019年度日本学術振興会科学研究費助成事業
基盤研究 (C) 一般 「Peer Education による子宮頸がん及び HPV 関連がん予防教育プログラムの開発」
研究代表者 : 片山佳代子
コメント